(dr) Legionella Control International
Originalmente identificado no Japão, em 2009, o Candida auris já teve surtos em 5 continentes
Um patógeno que resiste a quase todos os medicamentos desenvolvidos para tratá-lo está se movendo rapidamente pelo mundo: infecções foram relatadas em 27 países, com diversas mortes.
O mais estranho de tudo? Não é uma bactéria – é um fungo com um comportamento totalmente anormal. Além do surgimento de bactérias resistentes a antibióticos, precisamos agora lidar com o medo do surgimento de fungos superpoderosos.
Esse organismo comum se transformou em uma infecção tão perturbadora que o Dr. Tom Chiller, chefe de doenças micóticas no CDC, o Centro para o Controle e Prevenção de Doenças dos EUA o chamou de “mais infeccioso do que o Ebola” no 20º Congresso da Sociedade Internacional de Micologia Animal e Humana em Amsterdã, na semana passada.
O nome do patógeno é Candida auris. Ele apareceu em 2009 e desde então se tornou uma poderosa ameaça, que a ciência ainda não pode dizer de onde veio ou como controlar.
Seu poder de transmissão está forçando hospitais a recorrer a antigas práticas de higiene, como isolar pacientes e limpar quartos com alvejante, para tentar parar sua disseminação.
O caso do fungo que queria ser bactéria
O centro do problema é que esse fungo não se comporta como um fungo. Normalmente, tais organismos se alojam em espaços quentes e úmidos do corpo, e saem desse nicho apenas quando seu ecossistema local se desequilibra.
É o que acontece nas infecções por fungos vaginais, por exemplo, e também nas infecções que florescem na boca, na garganta ou na corrente sanguínea.
O C. auris, no entanto, quebra esse padrão. Ele desenvolveu a capacidade de sobreviver na pele externa fria e em superfícies inorgânicas frias, o que permite que permaneça nas mãos de profissionais de saúde, nas maçanetas e balcões e nas teclas de computador de um quarto de hospital.
Com essa ajuda, pode viajar de seu hospedeiro original para novas vítimas, passando de pessoa para pessoa em surtos que duram semanas ou meses. Em outras palavras, o fungo está se comportando como uma bactéria. Ou pior: como uma superbactéria que resiste a maioria dos medicamentos para curá-la.
Em 2009, uma mulher de 70 anos que já estava em um hospital em Tóquio desenvolveu uma infecção de ouvido teimosa. A condição não respondeu à administração de antibióticos, o que fez os médicos pensarem que o problema poderia ser um fungo. Foi aí que a nova espécie foi descoberta.
Infecções fúngicas nunca foram prioridade na pesquisa médica. Como resultado, há poucas drogas aprovadas para tratá-las – apenas três classes de algumas drogas cada, em comparação com uma dúzia de classes e centenas de antibióticos para as bactérias.
O novo patógeno mostrou alguma resistência aos antifúngicos de primeira escolha que seriam usados contra ele, uma família de compostos chamados azóis que podem ser administrados por via oral.
A segunda escolha, uma droga chamada anfotericina, é intravenosa e tão tóxica, com reações graves de febre e calafrios, que os médicos tentam evitá-la sempre que possível. Isso os deixou com um último conjunto de medicamentos disponíveis, uma nova classe intravenosa chamada equinocandina.
Mais ou menos na mesma época, médicos na Coréia do Sul foram chamados para tratar dois pacientes hospitalares, um menino de 1 ano com distúrbio de células sanguíneas e um homem de 74 anos com câncer de garganta, ambos com infecções na corrente sanguínea causadas pelo fungo recém-descoberto.
Nos dois casos, o organismo era parcialmente resistente à classe dos azóis e também à anfotericina. Ambos morreram.
Temos um problema!
O mesmo organismo infectando pacientes não relacionados, em diferentes sistemas do corpo, simultaneamente em dois países, fez os epidemiologistas se perguntarem o que estava acontecendo.
Em poucos anos, infecções por C. auris foram reconhecidas na Índia, África do Sul, Quênia, Brasil, Israel, Kuwait e Espanha. Assim como nos casos coreano e japonês, não havia conexão entre os pacientes dos diferentes países.
De fato, as linhagens dos fungos eram geneticamente diferentes, sugerindo que C. auris não havia começado em um lugar e depois se espalhado por transmissão, mas surgido simultaneamente em todos os lugares, por motivos que ninguém sabe.
As cepas diferentes têm todas o mesmo impacto nos pacientes, contudo são mortais. Dependendo do país e da localização da doença em seus corpos, até 60% dos infectados morrem.
A situação se mostrou alarmante o suficiente para que as autoridades de saúde pública da Inglaterra e da União Europeia lançassem boletins urgentes, e o CDC tomasse a iniciativa incomum de publicar uma advertência antes que o fungo sequer chegasse aos EUA. Agora, 340 casos americanos já foram registrados.
O C. auris é altamente resistente a drogas. No ano passado, o CDC divulgou uma análise de casos relatados nos 27 países onde o fungo surgiu. Mais de 90% deles eram resistentes aos azóis; 30% eram resistentes à anfotericina; e até 20% eram resistentes às equinocandinas.
Um dos maiores desafios da doença são os surtos hospitalares de longa duração. Um hospital de Londres, o Royal Brompton, precisou colocar seus pacientes em isolamento, tomar diversas precauções de contato, como luvas e aventais, banhar os infectados duas vezes ao dia com desinfetante e lavar seus quartos três vezes ao dia com alvejante diluído. Mesmo assim, o fungo causou um surto que afetou 50 pessoas e durou mais de um ano.
Não há muitos lados bons na batalha iminente contra C. auris. Um pode ser o seguinte: a maioria dos pacientes, até agora, incluindo todos os que morreram, foram pessoas que já estavam hospitalizadas por outras condições, como diabetes, doenças cardiovasculares e cânceres.
Os afetados eram indivíduos que já estavam dependendo de equipamento médico e recebendo várias drogas, ou seja, com sistemas imunológicos enfraquecidos. Isso significa que há uma população limitada que pode estar em risco.
Mesmo que identifiquemos grupos-alvo, no entanto, a prevenção e o diagnóstico também apresentarão desafios. Um estudo mostrou que 80% dos infectados foram erroneamente diagnosticados no início.
Shawn Lockhart / Centers for Disease Control
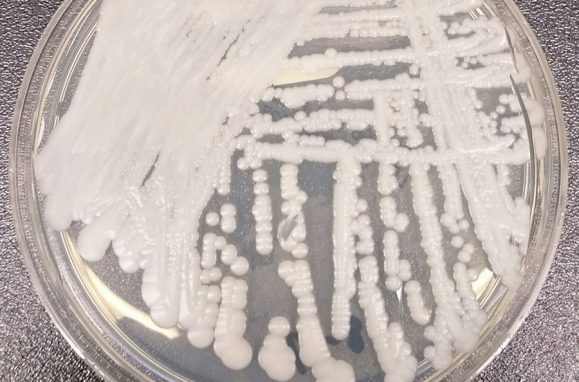
Estirpe de Candida auris em uma placa de Petri, no CDC
Recentemente, o CDC publicou uma longa orientação para os laboratórios, explicando detalhadamente os erros que sete métodos separados de testes cometem ao identificar o C. auris.
Para os próximos passos, é fundamental que a medicina crie melhores testes e práticas de rotina, e que o desenvolvimento de novas drogas antifúngicas seja acelerado.
Ciberia // HypeScience / Wired